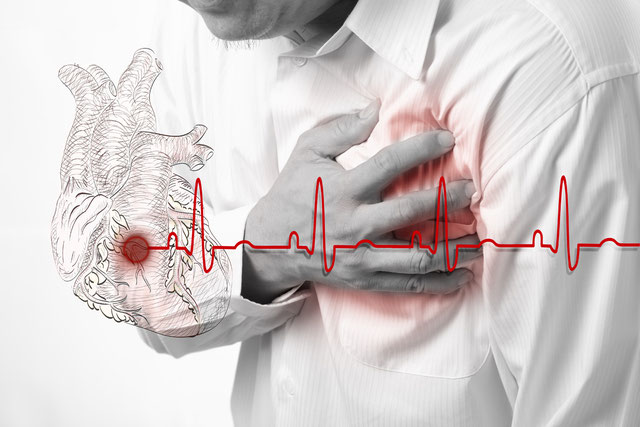
Cómo reaccionarías si te dijéramos que cada uno de nosotros sufre en mayor o menor medida de una condición que aumenta notablemente nuestras probabilidades de sufrir cáncer, un ataque cardiovascular e incluso de Alzheimer. Aún más, qué harías si también te dijéramos que esta condición está asociada en gran medida con nuestro estilo de vida moderno, nuestra dieta y nuestros niveles de stress. Los hallazgos en torno a esta condición han sido tan contundentes que incluso la revista americana TIME le dedicó una portada entera para tratar el tema (Febrero del 2004).
La razón por la cual no hemos oído hablar de ella es que esta condición actúa de forma imperceptible, usualmente no da demasiadas señales de alarma y hasta hace poco tiempo los médicos no la tenían bajo su radar. Pero nos sorprenderíamos si hiciéramos un listado de todas las enfermedades y condiciones que son ocasionadas como consecuencia de la inflamación crónica. Por estos motivos en los últimos años numerosos científicos se han dedicado a estudiar esta condición y sus interrelaciones con las principales enfermedades crónicas como la diabetes, el cáncer, la depresión, el alzheimer, y la obesidad, por nombrar algunas.
¿Pero qué queremos decir concretamente cuando hablamos de inflamación crónica?
En latín la palabra inflammatio significa “encender”, “hacer fuego”. Nuestro cuerpo se “inflama”, se “enciende”, se “prende fuego” como “respuesta” a una agresión. Las agresiones más comunes son las infecciones y las bacterias. La reacción de nuestro organismo frente a este tipo de ataques es bastante conocida ya que la mayoría de nosotros alguna vez ha sufrido una infección o la picadura de un insecto. Cualquiera que haya sido el caso seguramente hayamos experimentado algunos síntomas característicos de la inflamación como dolor agudo, hinchazón, enrojecimiento, sensación de “calor” y hasta pérdida de funcionalidad en el área afectada.
La inflamación de este tipo actúa localizadamente, aparece rápidamente como respuesta a un ataque y se extingue cuando nuestro cuerpo logró erradicar la amenaza y reparar los daños.
Desde el origen de los tiempos, nuestro cuerpo ha estado expuesto a la agresión del entorno. Dado que durante la mayor parte de nuestra evolución no tuvimos acceso a antibióticos o medicinas modernas tuvimos que desarrollar nuestros propios mecanismos de defensa. Por este motivo nuestro cuerpo ya viene equipado con procesos biológicos auto-regulados que actúan automáticamente cada vez que necesitamos reparar una herida, curar una infección o combatir una bacteria. En estos casos, existen células específicas del sistema inmune que se activan cuando detectan que nuestro cuerpo está siendo atacado por un agente externo (i.e. virus, bacterias). A partir de esa señal nuestro organismo coordina una respuesta sincronizada en la que también interviene el sistema circulatorio y vascular, nuestro sistema endócrino y diversos mediadores como los glóbulos blancos (leucocitos), los mastocitos (que liberan un químico llamado histamina que ayuda a repeler la acción de diversos patógenos), y los macrófagos (que liberan citoquinas, un tipo de proteína pro-inflamatoria que refuerza la acción defensiva del sistema inmune).
Hasta aquí no hay mayores problemas.
Pero existe otro tipo de inflamación que no es visible, donde no se observan las características de la inflamación aguda (i.e. enrojecimiento, hinchazón) y donde la respuesta de nuestro sistema inmune no se extingue una vez que desapareció la amenaza. Cuando la inflamación deja de estar focalizada y se transforma en sistémica nuestro cuerpo permanece “encendido” aun cuando no está siendo atacado. En condiciones normales la activación de la respuesta inmune y liberación de diversos mediadores como las citoquinas es benéfica, pero cuando esta respuesta permanece activa y la producción de citoquinas se hace crónica terminan ocasionando otros problemas. Y el peligro radica en que la inflamación crónica sigue haciendo su trabajo y no se hace visible hasta que la persona sufre algún episodio. Un ejemplo lo vemos en las personas que sufren un ataque cardíaco de forma repentina a pesar de no haber sentido molestias o señales de alarma con anterioridad.
Los primeros en observar los efectos de la inflamación sistémica fueron precisamente los cardiólogos al identificar la presencia de marcadores asociados a la inflamación crónica en personas con enfermedades cardiovasculares.

¿Pero por qué deberíamos preocuparnos?
Resulta que la inflamación crónica es una fuente de estrés oxidativo. Ya hemos explicado como la oxidación y la acción de los radicales libres dañan nuestras células (y las mitocondrias), aceleran el proceso de envejecimiento y también cómo afectan la homeostasis de nuestro cerebro. Y no solo eso. Como dijimos al comienzo de esta sección la inflamación crónica está captando la atención de muchos investigadores ya que está presente en un conjunto de enfermedades muy comunes como el cáncer, la depresión, la diabetes y el Alzheimer, por nombrar algunas.
Tomemos como ejemplo la relación entre la inflamación crónica y la obesidad.
En las personas obesas suele observarse un incremento “anormal” en las concentraciones sistémicas de citoquinas en especial de los tipos TNF-α (Tumor necrosis factor-alpha), IL-6 (Interleukin-6), y CRP (C-reactive protein). En estos casos la sobre activación del sistema inmune ocurre como respuesta a la acumulación de grasas, sobre todo la adiposidad de las zonas abdominales. En las personas obesas el exceso de grasa se termina depositando en zonas que no fueron diseñadas para tal fin. Las células inmunes confunden los depósitos de grasa con intrusos o agresores que deben ser atacados. La liberación excesiva de citoquinas finalmente altera el balance de otros químicos y algunas hormonas que regulan el apetito, como la leptina que regula la sensación de saciedad. Este es el comienzo de un círculo vicioso, ya que cuando la inflamación se hace permanente las personas obesas terminan desarrollando una resistencia a la leptina. A partir de ese momento el cuerpo no puede sentirse saciado aún poco tiempo después de haber ingerido comida. Es conocido que las personas obesas tienen mayor predisposición a sufrir ataques cardiovasculares. Como es de esperar las personas con sobrepeso suelen tener marcadores asociados a la inflamación en niveles mayores a los valores “normales” y la cantidad de citoquinas en su organismo suele duplicar y triplicar los niveles observados en personas sin sobrepeso.
Uno de los marcadores que se utilizan para medir el grado de inflamación sistémica son los niveles de la proteína CRP (C-reactive protein) la cual es producida en el hígado como parte de la respuesta inmune. Este test sanguíneo utiliza una variación que se expresa en hs-CRP (high sensitive C-Reactive proteine). Niveles bajos de hs-CRP son fundamentales para prevenir la aparición de episodios cardiovasculares y el desarrollo de la enfermedad de Alzheimer. Niveles elevados (>3.0) de hs-CRP triplican nuestro riesgo de sufrir enfermedades coronarias y cardiovasculares (i.e. arterioesclerosis) independientemente de otros factores de riesgo.
Tomemos otro ejemplo más, en este caso la relación entre la inflamación crónica y la depresión. Para algunos investigadores no es casual que los síntomas característicos de la depresión como la falta de motivación, el cansancio y el letargo mental sean los mismos síntomas que tiene una persona cuando está “enferma”. Si las personas enfermas y las personas depresivas se “sienten” y “comportan” de manera similar, debería haber algún denominador en común entre ambas. Al parecer dicho denominador común sería la inflamación crónica y la liberación excesiva de citoquinas cuando estas no son necesarias. Diversos estudios científicos han intentado validar esta relación y lo que encontraron fue que existen mayores cantidades de citoquinas durante episodios depresivos, y viceversa durante las remisiones. En otros estudios similares donde se inyectaron bacterias a personas sanas para inducirles estados depresivos se observó que la respuesta inmune y la liberación de citoquinas coincidían con la activación de zonas cerebrales asociadas a la depresión. Estos hallazgos se refuerzan con los casos observados en personas con artritis reumatoide y esclerosis múltiple donde la depresión es muy común. En pacientes con cáncer a los que se les administra “interferón alfa” también se observa que la depresión es un efecto secundario bastante habitual. La especulación es que la depresión aparece debido a los efectos pro-inflamatorios del interferón.
La inflamación crónica también es una característica subyacente en personas con niveles elevados de stress y la razón por la cual el stress prolongado desemboca inexorablemente en cuadros de depresión. A raíz de estos hallazgos muchos profesionales han introducido el uso de hierbas y nutrientes anti-inflamatorios como la curcumina y los ácidos grasos esenciales omega 3 (EPA/DHA) como parte del arsenal farmacológico para tratar la depresión.
La mejor forma de controlar la inflamación crónica y de evitar sus efectos negativos es eliminando las causas que le dan origen. Estás últimas están fuertemente enraizadas en nuestros hábitos y estilo de vida, nuestra dieta, y nuestra exposición a toxinas ambientales, con lo cual hay muchas cosas que podemos hacer.

¿Qué tiene que ver la inflamación del cuerpo con el riesgo de desarrollar enfermedad de Alzheimer, de sufrir un ataque al corazón o sucumbir al cáncer de colon?
Más de lo que se piensa. A medida que los científicos profundizan en las causas fundamentales de estas y otras enfermedades, se están empezando a ver los nexos a un mecanismo de defensa inmunológica, llamada la inflamación - el mismo proceso biológico que convierte el tejido en torno de una herida en rojo y causa hinchazón en un dedo del pie lesionado. Si están en lo cierto - y la evidencia está comenzando a ser muy sólida - podrían cambiar radicalmente el concepto de los médicos de lo que nos enferma. También podría ser una bonanza para las compañías farmacéuticas en busca de nuevas formas para mantenernos sanos.
La mayoría de las veces, la inflamación es un salvavidas que permite a nuestro cuerpo poder defenderse de diversas enfermedades que causan las bacterias, virus y parásitos. (Sí, incluso en el mundo moderno, estamos constantemente bombardeados por agentes patógenos.) En el instante en que cualquiera de estos microbios potencialmente mortales se deslizan en el cuerpo, la inflamación dirige un ataque defensivo que asola a los invasores y cualquier tejido que haya podido resultar afectado. Luego, con la misma rapidez, el proceso decrece y la curación comienza.
De vez en cuando, sin embargo, toda esa producción vehemente no se cierra en el momento justo. A veces el problema es una predisposición genética, otras veces, acciones como fumar o presión arterial alta hacen seguir el proceso en marcha. En cualquier caso, la inflamación se vuelve crónica en lugar de transitoria. Cuando eso ocurre, el cuerpo se vuelve sobre sí mismo - como un niño terco que no puede resistirse a tocar una herida - con secuelas que parecen ser la base de una amplia variedad de enfermedades.
De repente, la inflamación se ha convertido en una de las áreas más calientes de la investigación médica. No pasa una semana sin que la publicación de otro estudio que descubre una nueva forma de inflamación crónica que daña al cuerpo. Se desestabiliza los depósitos de colesterol en las arterias coronarias, lo que lleva a ataques al corazón e incluso potencialmente a accidentes cerebro vasculares.
Se pierden células nerviosas en el cerebro de las víctimas de Alzheimer. Incluso se puede fomentar la proliferación de células anormales y facilitar su transformación en cáncer.
En otras palabras, la inflamación crónica puede ser el motor que impulsa a muchas de las enfermedades más temidas de la edad media y avanzada.
Este concepto es muy interesante porque sugiere una manera nueva y posiblemente mucho más simple de protegerse de las enfermedades. En lugar de tratamientos diferentes para, por ejemplo, enfermedades cardíacas, Alzheimer y cáncer de colon, la reducción de la inflamación- podría ser un remedio único, que prevenga a las tres. La inflamación crónica también fascina a los científicos porque indica que nuestro cuerpo puede, desde una perspectiva evolutiva, convertirse en víctima de su propio éxito. "Hemos evolucionado como especie debido a nuestra capacidad de combatir a los invasores microbianos", dice el doctor Peter Libby, jefe de medicina cardiovascular del Hospital Brigham and Women's de Boston. "Las estrategias que nuestro cuerpo utiliza para la supervivencia eran importantes en un momento en el que no se contaba con plantas para purificar el agua, cuando además no teníamos sistemas cloacales para protegernos¨.
Pero ahora que estamos viviendo más tiempo, esas estrategias inflamatorias son más propensas a deslizarse fuera de nuestro control. Para empeorar las cosas, parece que muchos de los atributos de un estilo de vida occidental - tal como una dieta alta en azúcares y grasas saturadas, acompañadas de poco o ningún ejercicio - también hacen que sea más fácil que el cuerpo entre en inflamación.
La nueva visión de la inflamación está cambiando la forma en que algunos científicos hacen investigaciones médicas. "Prácticamente todo nuestro esfuerzo en I+D ( investigación y desarrollo) se está centrando en la inflamación y el cáncer," dice el Dr. Robert Tepper, presidente de investigación y desarrollo de Millennium Pharmaceuticals en Cambridge, Massachusetts.
En las escuelas de medicina en los EE.UU., los cardiólogos , reumatólogos, oncólogos, alergólogos y neurólogos están comunicándose el uno al otro - y están descubriendo que están mirando la misma cosa. La velocidad con la que los investigadores se están subiendo al carro de la inflamación es impresionante. Hace apenas unos años, "nadie estaba interesado en estas cosas," dice el Dr. Paul Ridker, cardiólogo del Hospital Brigham and Women's que ha hecho parte del trabajo pionero en el área. "Ahora todo el campo de la investigación en la inflamación está a punto de explotar."
Para entender mejor de que se trata toda esta agitación, es útil saber un poco sobre la respuesta básica inmunológica. Una cascada de eventos se activa cuando el cuerpo es sometido a un trauma o lesión. Tan pronto como un astilla penetra en un dedo, por ejemplo, células especializadas centinela en todo el cuerpo alertan al sistema inmune de la presencia de cualquier bacteria que podría haber llegado. Algunas de esas células, llamadas mastocitos, liberan una sustancia química llamada histamina que hace que los capilares fuguen. Esto permite que pequeñas cantidades de plasma se derrame, lo que frena las bacterias invasoras, y prepara el camino para que otros defensores inmunológicos lejanos entren fácilmente en la lucha.
Mientras tanto, otro grupo de centinelas, llamados macrófagos, comienza un contraataque inmediato y liberan más sustancias químicas, llamadas citocinas, que da señal de mas refuerzos. Pronto, ola tras ola de células inmunes inundan el sitio, hay destrucción de agentes patógenos y tejidos dañados por igual - no hay retiro de los heridos del campo de batalla en esta guerra. (No es extraño que los antiguos romanos compararan la inflamación con estar bajo fuego.) Los médicos llaman a esta respuesta generalizada a prácticamente cualquier tipo de ataque, ..la inmunidad innata. Incluso cuerpos de animales tan primitivos como las estrellas de mar se defienden de esta manera.
Pero los organismos superiores también han desarrollado un sistema de defensa más de precisión guiada que ayuda a dirigir e intensificar la respuesta innata y crea anticuerpos especializados, hechos a medida para orientar determinados tipos de bacterias o virus. Esta inmunidad llamada evolutiva es lo que permite a las compañías farmacéuticas desarrollar vacunas contra enfermedades como la viruela y la gripe. Trabajando en conjunto, las defensas inmunológicas innata y evolutiva luchan batallas campales hasta que todos los gérmenes invasores sean aniquilados. En una ráfaga final de actividad, una última ola de citocinas es puesta en libertad, se aleja el proceso inflamatorio, y comienza la curación.
Los problemas comienzan cuando, por una razón u otra, el proceso inflamatorio persiste y se convierte en crónico, los efectos finales son variados y dependen mucho de en qué parte del cuerpo la reacción incontrolable se apodera.
Entre los primeros en reconocer las implicaciones más amplias, eran médicos del corazón que se percataron de que la inflamación parece jugar un papel clave en la enfermedad cardiovascular.
¿Está su corazón en riesgo?
No hace mucho, la mayoría de los doctores pensaban en los ataques al corazón principalmente como un problema de tuberías.
Con los años, los depósitos grasos poco a poco se acumulan en el interior de las principales arterias coronarias hasta que se hacen tan grandes que le cortan el suministro de sangre a una parte vital del corazón. Una molécula compleja llamada LDL, el colesterol "malo", es siempre la materia prima para estos depósitos.
Era evidente que cualquier persona con niveles altos de LDL estaba en mayor riesgo de desarrollar enfermedades cardíacas.
Sólo hay un problema con esta explicación: a veces es totalmente equivocada. De hecho, la mitad de todos los ataques cardíacos ocurren en personas con niveles normales de colesterol. No sólo eso, con las técnicas de imagen mejorada, los médicos descubrieron, para su gran sorpresa, que las plaquetas más peligrosas no eran necesariamente grandes. Algo que todavía no se había identificado, estaba causando que los depósitos estuvieran a punto de estallar, provocando coágulos grandes que cortan el suministro sanguíneo coronario.
En la década de 1990, Ridker se convenció de que algún tipo de reacción inflamatoria fuera responsable de la ruptura de las plaquetas, y se dedicó a tratar de demostrarlo. Para poner a prueba su corazonada, Ridker necesitaba un simple análisis de sangre que podría servir como marcador de inflamación crónica. Se instaló en la proteína C reactiva (PCR), una molécula producida por el hígado en respuesta a una señal inflamatoria. Durante una enfermedad aguda, como una infección bacteriana severa, los niveles de proteína C reactiva rápidamente se disparan desde menos de 10 mg / L a 1,000 mg / L o más. Pero Ridker estaba más interesado en los bajos niveles de PCR - menos de 10 mg / L - que se encuentran en personas sanas y que se indica sólo un nivel ligeramente elevado de inflamación. De hecho, la diferencia entre lo normal y elevado es tan pequeña que debe ser medida mediante un diseño especial de ensayo de alta sensibilidad de la prueba PCR.
En 1997, Ridker y sus colegas en el Brigham and Women's ha demostrado que los hombres sanos de mediana edad con los más altos niveles de PCR tenían tres veces más probabilidades de sufrir un ataque al corazón en los próximos seis años.. que aquellos con los niveles más bajos de PCR. Finalmente, los expertos determinaron que la inflamación que tiene una lectura de PCR de 3,0 mg / L o más puede triplicar el riesgo de enfermedades del corazón. El peligro parece aún mayor en mujeres que en hombres.
Por el contrario, la gente con muy bajos niveles de proteína C reactiva, a menos de 0,5 mg / L, rara vez tienen ataques al corazón.
Los médicos aún no saben a ciencia cierta cómo la inflamación puede causar la ruptura de plaquetas. Pero tienen una teoría. Como aumenta el nivel de colesterol LDL en la sangre, especulan, algunos se filtran en las paredes de las arterias coronarias y se quedan allí. Los macrófagos, alertados de la presencia de algo que no le pertenece, entran y tratan de limpiar el colesterol. Si, por cualquier razón, las señales de las citoquinas aumentan gradualmente, comenzará el proceso inflamatorio en lugar de ir hacia abajo, la plaqueta se vuelve inestable.
"No se trata de sustituir el colesterol como factor de riesgo", dice Ridker. "Los depósitos de colesterol, presión arterial alta, fumar - contribuyen al desarrollo de las placas subyacentes. Lo que hace la inflamación es contribuir a la propensión a la ruptura de las placas y causar un ataque al corazón Si sólo hay inflamación, pero sin enfermedad cardíaca subyacente, entonces.. no hay ningún problema. " En este punto, los cardiólogos todavía no están dispuestos a recomendar a la población en general se proyectará para los niveles de inflamación. Pero hay un consenso cada vez mayor que la PCR se debe medir en los que tienen un riesgo moderadamente elevado de desarrollar enfermedad cardiovascular. Por lo menos, un nivel alto de CRP podría inclinar la balanza a favor de una terapia más agresiva con tratamientos - tales como la aspirina y estatinas - que ya se sabe que funcionan.
Una nueva visión de la Diabetes
Antes de que el Dr. Frederick Banting y sus colegas en la Universidad de Toronto aislaran la insulina en la década de 1920, los médicos trataban la diabetes con dosis altas de salicilatos, un grupo de compuestos similares a la aspirina. (Estaban desesperados y también se trató con morfina y heroína) Efectivamente, el salicilato reduce los niveles de azúcar, pero a un alto precio: los efectos secundarios incluyen una constante zumbidos en los oídos, dolores de cabeza y mareos. Hoy en día los tratamientos para la diabetes son mucho más seguros y, en general el trabajo mediante la sustitución de la insulina, ha aumentando su producción o ayudado al cuerpo a hacer un uso más eficiente de la hormona. Pero los investigadores durante los últimos años han vuelto a estudiar el enfoque de salicilato por nuevas pistas sobre cómo se desarrolla la diabetes.
Lo que hemos descubierto es una compleja interacción entre la inflamación, la insulina y la grasa - ya sea en la dieta o en grandes pliegues debajo de la piel. (De hecho, las células grasas se comportan muy parecido a las células inmunes, expeliendo las citoquinas inflamatorias, sobre todo a medida que se aumenta de peso.) Como es que la inflamación se ajusta en este escenario - ya sea como una causa o un efecto - aún no está claro. Pero el caso de que ocupa un papel central,.. es cada vez más fuerte. El Dr. Steve Shoelson, un investigador senior del Centro de Diabetes Joslin en Boston, ha generado una cepa de ratones cuyas células grasas son fábricas de inflamación. Los ratones se vuelven menos eficientes en el uso de insulina y llegan a desarrollar diabetes. "Podemos reproducir el síndrome completo, sólo por incitar a la inflamación", dice Shoelson.
Eso sugiere que una intervención oportuna en el proceso inflamatorio puede revertir algunos de los efectos de la diabetes. Algunos de los medicamentos que ya se utilizan para tratar el trastorno, como la metformina, pueden trabajar debido a que también perjudican la respuesta inflamatoria. Además, la investigación preliminar sugiere que los altos niveles de PCR puede indicar un mayor riesgo de diabetes. Pero es demasiado pronto para decir si la reducción de los niveles de PCR puede en realidad mantener la diabetes a raya.
Cáncer: La herida que nunca sana
De vuelta en 1860, el reconocido patólogo Rudolf Virchow especulaba que los tumores cancerosos se presentan en el sitio de la inflamación crónica. Un siglo más tarde, los oncólogos prestaron más atención al papel que las diferentes mutaciones genéticas en la promoción de crecimientos anormales que eventualmente se convierten en malignas. Ahora los investigadores están explorando la posibilidad de que la mutación y la inflamación refuerzan mutuamente los procesos, que de no controlarse, pueden transformar las células normales en tumores potencialmente mortales.
¿Cómo puede ocurrir esto?
Una de las armas más potentes producidas por los macrófagos y otras células inflamatorias son los llamados radicales libres de oxígeno.
Estas moléculas altamente reactivas destruyen casi cualquier cosa que se cruza en su camino - en particular ADN. Un golpe indirecto que daña, pero no destruye una célula, podría dar lugar a una mutación genética que le permite seguir creciendo y dividiéndose.
El crecimiento anormal aún no es un tumor, dice Lisa Coussens, una bióloga del cáncer en el Centro Integral del Cáncer en la Universidad de California en San Francisco. Pero para el sistema inmunológico, se parece mucho a una herida que necesita ser arreglada. "Cuando las células inmunes son llamadas, traen factores de crecimiento y una gran cantidad de proteínas que llamaran a otras células inflamatorias," Coussens explica. "Esas cosas vienen y van a sanar, curar, sanar." Pero en lugar de curar, lo que hacen es ' alimentar, incrementar, proveer ".
A veces la razón para el ciclo inflamatoria inicial es evidente - como con el ardor de estómago crónico, que continuamente baña la mucosa del esófago con el ácido del estómago, lo que predispone a una persona para el cáncer de esófago. Otras veces, es menos claro. Los científicos están explorando el papel de una enzima llamada ciclo-oxigenasa 2 (COX-2) en el desarrollo de cáncer de colon. COX-2 es otra proteína producida por el organismo durante la inflamación.
En los últimos años, los investigadores han demostrado que personas que toman dosis diarias de aspirina - que se reconoce bloquea la COX2 - son menos propensos a desarrollar tumores pre-cancerosos llamados pólipos. El problema con la aspirina, sin embargo, es que también puede causar una hemorragia interna. Luego, en 2000, los investigadores mostraron que Celebrex, otro inhibidor de la COX-2 es menos probable que la aspirina para causar sangrado, también reduce el número de pólipos en el intestino grueso. Por lo tanto, debe tomarse Celebrex para prevenir el cáncer de colon? Es aún demasiado pronto para decirlo. Es evidente que la COX-2 es uno de los factores en el cáncer de colon. "Pero yo no creo que sea la única respuesta," dice Ray DuBois, directora de prevención del cáncer en el Centro de Cáncer Vanderbilt-Ingram en Nashville, Tennessee "Hay un montón de otros componentes que necesitan ser explorados."

¿Aspirina para la enfermedad de Alzheimer?
Cuando los médicos que tratan a los pacientes de Alzheimer echaron un vistazo más de cerca a lo que parecía estar sucumbiendo a la enfermedad, descubrieron una pista tentadora: los que ya estaban tomando medicamentos anti-inflamatorios de la enfermedad de la artritis o el corazón tiende a desarrollar el trastorno más tarde que los que no estaban tomando anti-inflamatorios.
Tal vez el sistema inmunitario por error vio las placas y ovillos neurofibrilares característicos que se acumulan en los cerebros de pacientes de Alzheimer como el tejido dañado que necesitaban ser limpiado. Si es así, la reacción inflamatoria que siguió fue haciendo más daño que bien. El bloqueo con anti-inflamatorios pueden limitar, o al menos retrasar, cualquier daño a las funciones cognitivas.
Los culpables más probables esta vez son las células gliales, cuya función es nutrir y comunicarse con las neuronas.
Los investigadores han descubierto que las células gliales también pueden actuar mucho como los mastocitos de la piel, la producción de citoquinas inflamatorias que llaman a otras células inmunes a la acción. "Las células gliales están tratando de devolver el cerebro a un estado normal", explica Linda Van Eldik, un neurobiólogo de la Universidad Northwestern Feinberg de la Facultad de Medicina de Chicago. "Pero por alguna razón, en las enfermedades neurodegenerativas como el Alzheimer, el proceso parece estar fuera de control. Se está frente a la activación crónica de las gliales, que da lugar a un estado inflamatorio".
Parece que algunas personas son más sensibles a las placas y los ovillos (Plaques and tangles) que otros. Tal vez tengan una predisposición genética. O tal vez una infección bacteriana de larga duración, como la gengivitis o enfermedad de las encías, que mantiene la actividad interna e inclina la balanza hacia la inflamación crónica.
La investigación preliminar sugiere que la aspirina en dosis bajas y las cápsulas de aceite de pescado - dos de los cuales son conocidos por reducir las citoquinas inflamatorias - parecen reducir el riesgo de una persona a la enfermedad de Alzheimer. Desafortunadamente, la mayoría de estas medidas preventivas deben iniciarse mucho antes de que se desarrollen los problemas neurológicos. "Lo que hemos aprendido con la demencia es que es muy duro para mejorar los que ya lo tenemos", dice el Dr. Ernst Schaefer, profesor de medicina y nutrición de Tuft´s Friedman Escuela de Nutrición de Boston. "Pero al menos será posible estabilizar a las personas y prevenir la enfermedad."
Cuando nuestro cuerpo se ataca asimismo.
Los médicos que tienen más experiencia en el tratamiento de la inflamación crónica son los que se especializan en la artritis reumatoide, esclerosis múltiple, lupus y otras enfermedades autoinmunes.
Durante décadas, estas enfermedades han dado el ejemplo más claro de un cuerpo en guerra consigo mismo. Pero la chispa que alimenta su destrucción interna no proviene de depósitos de colesterol en exceso o una infección bacteriana persistente. En cambio, en un extraño giro del destino, el supersofisticado organismo guía a sus defensas inmunológicas erróneamente y dirige un ataque inflamatorio contra las células sanas en lugares como las articulaciones, los nervios y el tejido conectivo.
En los últimos años, las drogas de gran alcance como Remicade y Enbrel, que tienen como objetivo específico las citoquinas inflamatorias, han hecho maravillas contra la artritis reumatoide y otros trastornos autoinmunes. Pero como sucede a menudo en la medicina, las drogas también han creado algunos problemas. Los pacientes que toman REMICADE, por ejemplo, son ligeramente más propensos a desarrollar la tuberculosis, dado que las mismas citoquinas inflamatorias que atacaron a sus articulaciones, también las protegen contra la tuberculosis.
La inflamación puede ser más que un problema en las primeras etapas de las enfermedades autoinmunes como la esclerosis múltiple. Se destruye tanto tejido eventualmente que el daño del nervio se vuelve permanente. "El objetivo inicial es mantener la respuesta inmune bajo control, pero luego hay que preguntar cómo se regenera el tejido dañado", dice el Dr. Stephen Reingold, vicepresidente de programas de investigación de la National Multiple Sclerosis Society. Podría tardar décadas la solución.
¿El asma sin alergias?
Una de las preguntas más intrigantes de la inmunología de hoy es ¿por qué no todo el mundo sufren de asma. Después de todo, el aire que respiramos está lleno de gérmenes, virus y otros irritantes.
Ya que la mitad de los 17 millones de estadounidenses con asma son hipersensibles a sustancias comunes como la caspa de gato o el polen, es lógico pensar que las reacciones alérgicas desencadenan la inflamación crónica en sus cuerpos. Sin embargo, las personas que desarrollan asma de adultos - uno de los segmentos de más rápido crecimiento de la población - a menudo no tienen alergias. Los médicos aún no saben lo que está impulsando su enfermedad, pero los signos de la inflamación están presentes en sus pulmones.
Muchos tratamientos para el asma están diseñados para controlar la inflamación, aunque aún no curan la enfermedad. "Puede significar que la hipótesis inflamatoria no es del todo correcta o los medicamentos que utilizamos para tratar la inflamación no son totalmente potentes," dice el Dr. Stephen Wasserman, un alergólogo de la Universidad de California en San Diego. "Hay una gran cantidad de lagunas que llenar aún" Por todas partes, a su vez, los médicos están encontrando evidencia de que la inflamación desempeña un papel más importante en las enfermedades crónicas de lo que se pensaban. Pero eso no significa necesariamente que sepan qué hacer al respecto. "Estamos en un dilema en este momento", dice el Dr. Gailen Marshall, un inmunólogo de la Universidad de Texas Medical School en Houston.
"Estamos avanzando en la idea de tomar conciencia. Pero realmente no puedo recomendar tratamientos específicos todavía." Eso puede cambiar pronto. Los investigadores están mirando más allá de la aspirina y otros medicamentos de usos múltiples y van hacia medicamentos experimentales que bloqueen la inflamación con mayor precisión. Cualquier día de estos, Genentech está a la espera de una decisión de la FDA sobre su fármaco para el cáncer de colon, Avastin, que se enfoca en uno de los factores de crecimiento liberados por el cuerpo como la inflamación cediendo el paso a la sanación.
Millennium Pharmaceuticals está probando un tipo diferente de medicamento, llamado Velcade, que ya ha sido aprobado para el tratamiento de mieloma múltiple, cáncer de pulmón y otros tumores malignos. Pero hay una sensación de que mucha más investigación básica sobre la naturaleza de la inflamación hay que hacer antes de que los científicos comprendan mejor la manera de limitar los daños de las enfermedades crónicas.
Mientras tanto, hay cosas que todos podemos hacer para frenar nuestros incendios inflamatorios. Algunos de los consejos pueden sonar terriblemente familiares, pero tenemos nuevas razones para seguir adelante. Bajar de peso induce a las células de grasa – las recuerdas? - a producir menos citoquinas. Lo mismo ocurre con el ejercicio regular, 30 minutos al día casi todos los días de la semana. Hilo dental combate enfermedades de las encías, otra fuente de inflamación crónica. Frutas, verduras y pescados están llenos de sustancias que desactivan los radicales libres.
Así que si desea detener la inflamación, bajase del sofá, ponga su cabeza en el mercado verde y trate de no golpearse un dedo del pie en el camino.
Si quieres conocer un producto 100% natural para evitar la inflamación celular, te recomendamos SOUL

Comparte esta valiosa información
